Quanto conta il coinvolgimento attivo della persona con diabete nel suo percorso di cura?
 Ne abbiamo parlato con la D.ssa Serena Barello**, della Facoltà di Psicologia, Università Cattolica del Sacro Cuore durante un recente convegno organizzato dall’Associazione Diabetici della Provincia di Milano Onlus, presieduta dalla D.ssa Maria Luigia Mottes.
Ne abbiamo parlato con la D.ssa Serena Barello**, della Facoltà di Psicologia, Università Cattolica del Sacro Cuore durante un recente convegno organizzato dall’Associazione Diabetici della Provincia di Milano Onlus, presieduta dalla D.ssa Maria Luigia Mottes.
 Il team di ricerca della Prof.ssa Guendalina Graffigna**, di cui fa parte la dott.ssa Barello, già da tempo utilizza nella pratica professionale il Patient Health Engagement (PHE) Model: un modello scientificamente validato per raccogliere l’esperienza psicologica di coinvolgimento attivo e adattamento dei pazienti che soffrono di diabete (ma anche di altre patologie croniche) rispetto alla propria malattia, un aspetto che spesso viene trascurato dai medici che abitualmente seguono questi pazienti; un aspetto che se riconosciuto, sostenuto e valorizzato può evolvere in una valida risorsa interiore del paziente ma anche dei familiari verso una nuova progettualità, più positiva, pur in presenza di malattia.
Il team di ricerca della Prof.ssa Guendalina Graffigna**, di cui fa parte la dott.ssa Barello, già da tempo utilizza nella pratica professionale il Patient Health Engagement (PHE) Model: un modello scientificamente validato per raccogliere l’esperienza psicologica di coinvolgimento attivo e adattamento dei pazienti che soffrono di diabete (ma anche di altre patologie croniche) rispetto alla propria malattia, un aspetto che spesso viene trascurato dai medici che abitualmente seguono questi pazienti; un aspetto che se riconosciuto, sostenuto e valorizzato può evolvere in una valida risorsa interiore del paziente ma anche dei familiari verso una nuova progettualità, più positiva, pur in presenza di malattia.
Com’è cambiato il concetto di salute negli ultimi anni? Quali spunti di riflessione?
Negli ultimi anni, stiamo assistendo una profonda rivoluzione negli atteggiamenti dei cittadini–pazienti verso la propria salute. I pazienti tendono oggi a essere maggiormente consapevoli dei loro diritti e doveri in ambito sanitario. D’altro canto appaiono sempre più desiderosi di giocare un ruolo attivo e di protagonismo nelle scelte cliniche che li riguardano e nella gestione della propria cura. E di conseguenza anche maggiormente critici verso la qualità dei servizi sanitari fruiti e della relazione con la propria équipe di cura. In altri termini, non solo stiamo osservando un mutamento nella “quantità” della domanda di cura a causa dell’aumento delle patologie croniche connesse all’invecchiamento della popolazione, ma anche nella “qualità” della domanda di salute: ciò significa che a mutare è innanzitutto la rappresentazione stessa di salute nella prospettiva dei pazienti. Una rappresentazione che sembra oggi più ricca di significati e di ancoraggi esperienziali, configurandosi non più esclusivamente in termini di assenza di malattia e/o sintomi clinici, bensì di un’esperienza di positivo equilibrio e di benessere psico-fisico.
“Possiamo quindi affermare che negli ultimi anni l’identità del paziente sta “cambiando pelle”: da “PASSEGGERO”, ricettore passivo delle prescrizioni del sistema di cura, a “CO-PILOTA”, desideroso di giocare un ruolo co-autoriale nella definizione e realizzazione dei propri obiettivi di salute e benessere.

Perché è fondamentale che la persona con diabete assuma un ruolo attivo nella gestione della propria malattia?
Attualmente appare diffusa e unanime la convinzione che le pratiche di cura, per essere efficaci rispetto ai loro obiettivi, richiedano il riconoscimento del ruolo attivo e della consapevolezza dei destinatari di tali pratiche.
 Riviste scientifiche internazionali, prestigiose e di riferimento per le discipline mediche, come il Journal of the American Medical Association (JAMA) affermano come la partecipazione attiva e il coinvolgimento delle persone (Patient Engagement) sia un passo necessario per raggiungere una gestione efficace ed più sostenibile dei servizi sanitari. Gli studi crescenti sul tema stanno dimostrando come promuovere il patient engagement significhi migliorare la sicurezza e la qualità di vita dei pazienti.
Riviste scientifiche internazionali, prestigiose e di riferimento per le discipline mediche, come il Journal of the American Medical Association (JAMA) affermano come la partecipazione attiva e il coinvolgimento delle persone (Patient Engagement) sia un passo necessario per raggiungere una gestione efficace ed più sostenibile dei servizi sanitari. Gli studi crescenti sul tema stanno dimostrando come promuovere il patient engagement significhi migliorare la sicurezza e la qualità di vita dei pazienti.
Vi sono indicazioni che sottolineano come il coinvolgimento del paziente nel processo di cura di una patologia cronica come il diabete possa garantire un miglioramento dei risultati terapeutici oltre ad una maggiore soddisfazione e fiducia dei pazienti verso il sistema sanitario. Inoltre, i pazienti più attivi e coinvolti nella gestione della propria salute, riescono a seguire con maggiore efficacia il regime terapeutico (maggiore aderenza alla terapia) e riducono la possibilità di incorrere in eventi clinici avversi e ricoveri ospedalieri.
Inoltre, coinvolgere i pazienti nella loro assistenza sanitaria rappresenta una strategia chiave per rendere più sostenibile la sanità, riducendone i costi.
“Diversi studi internazionali hanno dimostrato in modo empirico che un paziente maggiormente coinvolto nella propria cura si dimostra più propenso a metter in atto comportamenti di prevenzione come avere regolari check-up, screening e vaccinazioni. Le persone maggiormente attivate hanno inoltre maggiore probabilità di impegnarsi in comportamenti salutari come avere una dieta sana ed eseguire esercizio fisico regolarmente, aspetti cruciali per la gestione del diabete.”
Quali sono le possibili ricadute culturali e organizzative del coinvolgimento attivo del paziente in un momento critico come quello attuale?
Di certo, promuovere il ruolo attivo del paziente e considerarlo un co-pilota nella gestione della sua salute richiede un mutamento anche nei paradigmi di cura e nei modelli organizzativi del sistema sanitario.
Il tradizionale modello bio-medico della medicina (anche conosciuto come Disease-Centered Model), appare oggi inefficace per rispondere alle attese e ai bisogni di partecipazione di cui sono portatori i pazienti. Tale approccio tende a iper-semplificare l’esperienza di malattia del paziente: presupponendo che la malattia rappresenti una deviazione dalla norma di variabili biologiche misurabili, non riesce a tenere conto della prospettiva soggettiva e personale del paziente. Come diretta conseguenza di tale impostazione veniva a crearsi una relazione di potere tra il medico e il paziente che appare fortemente sbilanciata a favore del medico, considerato come l’unico in possesso di quella conoscenza scientifica e specializzata sulla malattia e con una comunicazione fortemente direttiva (modello doctor-centered). La relazione, secondo tale concezione, avveniva dunque tra un medico considerato dominante e un paziente definito passivo.
Oggi è opportuno, sia da un punto di vista etico che pragmatico, ragionare secondo un modello che definiamo “person centred”. Ciò implica che le persone che si presentano ai servizi sanitari non necessariamente sono portatrici di una domanda di cura connotata solo nei termini di gestione della malattia, ma anche di aspettative di benessere e del desiderio di migliorare la propria qualità di vita. Tale modello implica la necessità di adottare un approccio maggiormente sistemico ed organizzativo nel guardare alla persona (ad esempio da considerarsi nei suoi molteplici ruoli e contesti di vita) non solo come “unità” psicologica e sociologica complessa; ma anche co-autore e protagonista del suo percorso di cura, capace di autodeterminarsi ed orientarsi nel percorso sanitario. È proprio il concetto di “percorso sanitario” a divenire centrale in questo modello, poiché aiuta ad avere una visione integrata e sistemica del sistema sanitario nel suo complesso e ai potenziali punti di contatto e di scambio che il cittadino-paziente può instaurare con esso durante il percorso (dalla prevenzione primaria, alla promozione della salute, alla cura, alla prevenzione secondaria e terziaria).
“In sostanza rappresentare i pazienti come persone a tutto tondo significa considerarli fruitori del servizio sanitario ma anche attribuire loro un ruolo attivo entro la relazione con i servizi medesimi.”
Al fine di mantenere un livello elevato di qualità dei servizi di assistenza e di cura sembra dunque divenuto necessario promuovere e mantenere una relazione efficace tra le parti sopra descritte, dunque una relazione caratterizzata da partecipazione reciproca.
Stiamo dunque assistendo a una rivoluzione culturale dei modelli di cura che sta concretizzandosi in quella che oggi possiamo definire “medicina partecipativa”, un modello di assistenza sanitaria cooperativa e congiunta che valorizza e promuove la partecipazione attiva dei pazienti, dei loro caregivers, degli operatori sanitari, e delle altre figure cruciali coinvolte nel percorso di cura su tutte le questioni relative alla salute dell’ individuo.
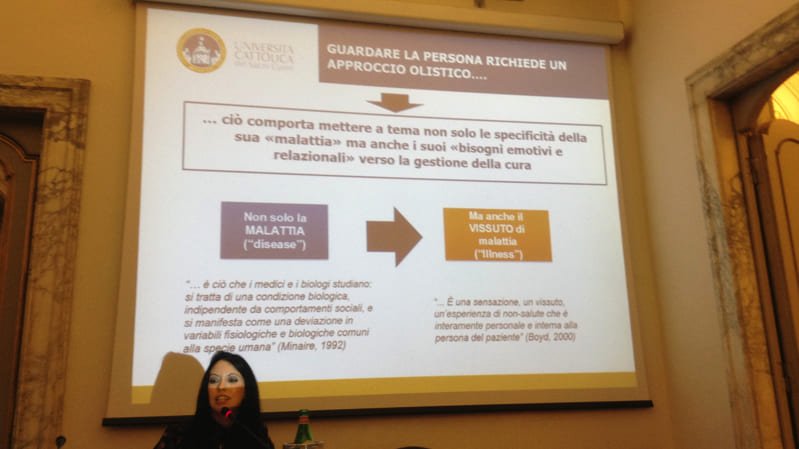
Che cosa si intende per maggiore “centralità” del paziente e visione “olistica” della salute?
La crisi del modello biomedico centrato sulla cura della malattia e sul trattamento dei sintomi, ha lasciato spazio a una nuova visione della salute, che potremmo definire olistica che considera il paziente e la sua salute nella sua complessità psicologica e sociale: il paziente non è più solo “corpo” ma anche “mente”, in un’unità specifica e multi-sfaccettata che tiene conto di elementi biologici, psicologici e sociali. Ciò comporta il superamento del modello tradizionale della medicina a favore di un modello Patient Centred, ossia un modello che valorizza la centralità del paziente nel suo percorso di cura e assistenza.
“In questa visione l’attenzione è dunque posta sul paziente che diviene soggetto protagonista dell’incontro con il medico e non più mero contenitore passivo o oggetto di applicazione delle conoscenze scientifiche. Il paziente è accolto e ascoltato in qualità di unico vero esperto della propria condizione e la malattia viene letta considerando il vissuto soggettivo di chi ne è portatore.”
Quali sono i principali bisogni dei pazienti con diabete? Che cosa emerge dal loro vissuto in base alla vostra esperienza?
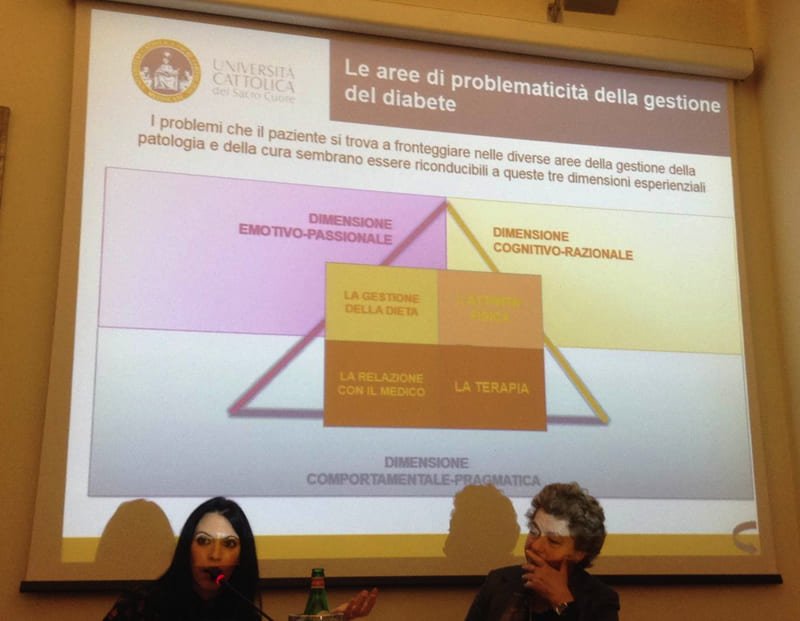
Il paziente con diabete, similmente ad altri contesti di malattia cronica – può sperimentare bisogni su diversi piani: sicuramente esiste un livello di informazioni che il paziente deve acquisire per conoscere e dare senso alla sua patologia, alle forme di cura, i possibili sviluppi, le forme di controllo, le regole di vita che tale malattia impone. Inoltre, il paziente manifesta necessità legate al “saper fare”, ossia alle competenze pragmatiche per la gestione quotidiana della malattia e delle terapie. Infine, esistono bisogni legati ad una sfera emotiva relativi alla necessità di affrontare, elaborare ed accettare psicologicamente la scoperta e la convivenza a lungo termine con il diabete. Questi bisogni a diversi livelli possono tradursi in difficoltà concrete legate a diversi ambiti del coinvolgimento attivo: nel paziente con diabete si possono osservare frequenti fenomeni di scarso coinvolgimento in alcune sfere di esperienza particolarmente cruciali per la gestione della malattia, come ad esempio, la dieta e l’assunzione di corretti stili alimentari, lo stile di vita e l’attività fisica, l’assunzione corretta delle terapie (aderenza alla terapia) e la regolarità nei controlli e la relazione e la comunicazione con il diabetologo (e/o gli altri curanti) . In tutte queste aree è possibile che il paziente incontri difficoltà ad assumere un ruolo proattivo e partecipe con esiti negativi nella gestione e nell’andamento stesso della patologia.
Patient Health Engagement Model: è il modello che utilizzate nella vostra pratica professionale. In che cosa consiste?
Convivere con una condizione di cronicità quale è il diabete costituisce un’esperienza impegnativa dal punto di vista emotivo che determina, per l’individuo che ne è affetto, un continuo (ri-)adattamento della propria vita in funzione delle limitazioni e dei cambiamenti che la malattia impone. Dal nostro punto di vista, e secondo il Patient Health Engagement (PHE) Model che abbiamo sviluppato sulla base di dieci anni di ricerca clinica sui i pazienti cronici, parlare di patient engagement implica l’avere in mente l’esperienza psicologica di adattamento dell’individuo alla sua malattia e le diverse successive posizioni che egli è in grado di assumere nella relazione con la sua nuova identità di paziente con il proprio sistema di cura.
“In questa prospettiva l’engagement può essere definito come un processo esperienziale che deriva dall’attivazione congiunta dell’individuo a livello cognitivo (think), emozionale (feel) e comportamentale (act).”
La mancata sinergia tra queste tre dimensioni esperienziali ostacola la possibilità per l’individuo di diventare attore primario nella gestione della sua salute e di evolvere nel processo di engagement, che si articola in quattro fasi (BLACKOUT; ALLERTA; ADESIONE; PROGETTO EUDAIMONICO).
Questa concezione processuale e multi fattoriale dell’esperienza del paziente appare promettente per orientare interventi di cura realmente allineati con i suoi bisogni e aspettative di cura e capaci di sostenerne il processo di coinvolgimento (engagement) nella gestione autonoma e proattiva della salute, con ricadute positive sulla qualità di vita.

Come si può promuovere l’elaborazione della propria malattia e il cambiamento?
I pazienti con diabete, per evolvere lungo il loro percorso di coinvolgimento (engagement) e diventare quindi partner efficaci del team di cura nella gestione della propria salute, necessitano di essere sostenuti nel loro processo di elaborazione e (ri)significazione dell’esperienza clinica. Processo di elaborazione che risulta funzione del raggiungimento di un buon equilibrio tra quelle che costituiscono le diverse sfere di esperienza della salute sul piano psicologico: cioè · il piano cognitivo delle conoscenze e credenze sulla salute; · il piano emotivo e motivazionale legato al vissuto psicologico soggettivo che la malattia implica e · il piano comportamentale connesso alle competenze concrete che il paziente ha (o non ha) per gestire il proprio piano terapeutico. Sfere che sono state disarmonizzate e scombussolate dalla malattia e che hanno messo in discussione lo status quo psicologico dell’individuo. Sfere che possono giocare un ruolo trainante e propulsivo nel passaggio tra una posizione e l’altra del processo di coinvolgimento, a seconda delle specificità psicologiche della fase in cui il paziente si trova.
“È fondamentale dunque impostare interventi per la promozione del coinvolgimento attivo del paziente che lo rafforzino sia sul piano informativo e comportamentale ma anche lo accompagnino nel ritrovare un equilibrio tra il prima e il dopo la diagnosi e una soddisfacente integrazione tra la propria identità di paziente e le altre sfere della vita. Per fare ciò, il nostro gruppo di ricerca ha sviluppato un intervento scientificamente validato – il PHEinAction – per promuovere l’elaborazione emotiva e l’engagement del paziente nel percorso di cura.”

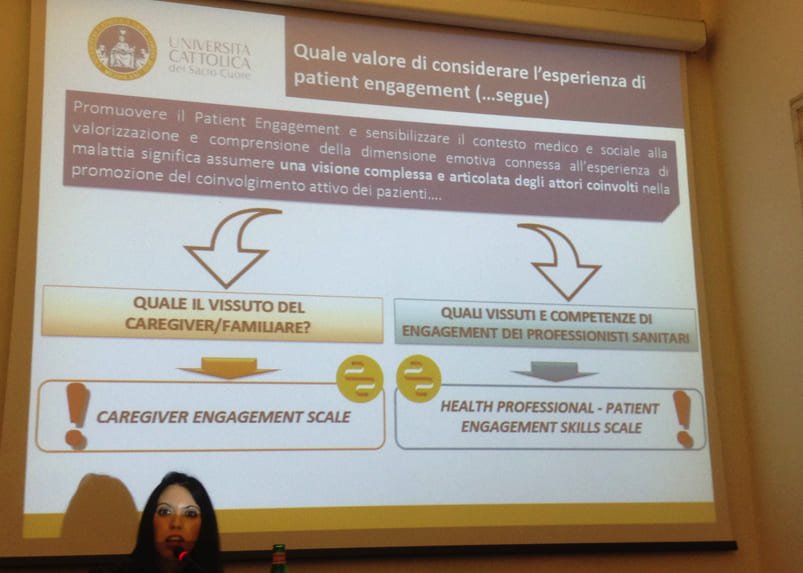
Anche l’esperienza e il vissuto del caregiver/familiare sono importanti per una migliore gestione della malattia?
Nel contesto delle patologie croniche come il diabete, il ruolo del caregiver è assolutamente cruciale. A nostro avviso, focalizzarsi esclusivamente sui pazienti, quali destinatari primari e finali dei servizi sanitari, è riduttivo ed impreciso, soprattutto in riferimento al contesto sanitario italiano. I dati epidemiologici e demografici riferiti al nostro Paese mostrano come nella maggior parte dei casi il paziente non è solo nell’incontro con gli operatori sanitari e né tanto meno è solo nel farsi carico della gestione della sua salute.
“Diventa quindi attualmente imperativo promuovere il coinvolgimento attivo e l’engagement anche dei caregivers informali, ovvero persone non retribuite che, in veste non professionale, si prendono cura di un familiare o di un amico malato, fragile o disabile, che ha necessità di aiuto.”
È infatti dimostrato come, laddove il caregiver/familiare diviene parte attiva del team di cura e assume consapevolezza circa il valore del proprio ruolo, questo contribuisca all’aumento delle potenzialità di successo terapeutico degli interventi nel breve e lungo periodo.
Qual è il ruolo del medico nel favorire il coinvolgimento dei pazienti e dei caregivers? Come si può sostenerlo?
L’azione relazionale svolta dagli operatori sanitari, medici in primis – che costituiscono la prima e cruciale porta di accesso ai servizi di cura per i pazienti – rappresenta un cardine per passare da una visione mandatoria del coinvolgimento attivo del paziente ad una sua traduzione nella quotidianità delle pratiche di cura.
“Ai clinici, oggi, è richiesto un “cambio di pelle” se vogliono rispondere in modo efficace ai mutati bisogni dei pazienti. Un modello di cura nel quale il paziente diviene partner attivo dei processi terapeutici mette a tema una revisione delle geometrie che tradizionalmente hanno connotato le relazioni di cura: in particolare, i professionisti sanitari – che scelgano di agire secondo i principi della medicina partecipativa e del patient engagement – sono oggi chiamati a riconfigurare la propria identità di ruolo e le proprie pratiche alla luce delle nuove competenze richieste per promuovere il coinvolgimento attivo e l’engagement dei malati.”
In altre parole, la spinta delle politiche sanitarie verso la promozione del ruolo attivo/critico dei malati cronici nella gestione della salute e della cura richiede al clinico e di ripensare/riconfigurare le dinamiche di ruolo (e di potere) e le competenze che tradizionalmente hanno connotato le professioni sanitarie. Il cambiamento identitario e professionale implicato dalla medicina partecipativa e dal patient engagement, se non adeguatamente accompagnato, può costituire fonte di burnout, frustrazione e de-commitment dei clinici verso l’organizzazione presso cui operano.
Al contrario favorire una costruzione identitaria professionale dei clinici che sia coerente e in linea con le attuali aspettative di ruolo dei pazienti e dei loro familiari costituisce una leva fondamentale per favorire le capacità dei clinici (medici e operatori sanitari) di incoraggiare il coinvolgimento attivo del paziente con diabete e dei suoi caregivers.
“In altri termini è necessario operare un cambiamento culturale che esiti in una formazione per i professionisti sanitari che tenga conto delle competenze relazionali e comunicative oggi richieste per interfacciarsi con pazienti sempre più informati e consapevoli dei propri diritti; una formazione che legittimi l’operato del professionista nella direzione del coinvolgimento attivo e che gli riconosca la responsabilità di sensibilizzare il paziente e il suo caregiver alla possibilità di giocare un ruolo parternariale nel percorso terapeutico e alla consapevolezza che i processi di salute, per essere efficaci, necessitano della consapevolezza ed attivazione di tutti gli attori coinvolti.”
La formazione dei professionisti sanitari, alla luce dello scenario sopra delineato e delle richieste dettate da un modello di cura orientato al Patient Engagement, risulta pertanto una chiave di volta per promuovere il miglioramento della qualità dei servizi. I clinici, oggi, oltre ad una formazione sui contenuti scientifici e sulle tecnicalità della professione, necessitano di acquisire competenze avanzate su come meglio relazionarsi e comunicare con i pazienti.
Come si applica questo metodo nella vita di tutti i giorni? Esiste un’app o altri strumenti che le persone possano utilizzare nella vita quotidiana?
Siamo convinti che un primo passo fondamentale in questa direzione sia promuovere la consapevolezza dei pazienti e del sistema di cura nel suo complesso dei benefici derivanti dal coinvolgimento attivo. I pazienti, in primis, dovrebbero essere sensibilizzati ed essere messi nelle condizioni di scegliere se e quando giocare (o meno) un ruolo attivo nel proprio percorso di cura.
 Per fare ciò, innanzitutto, è importante diffondere strumenti di misura del livello di engagement dei pazienti e dei caregiver al fine di calibrare gli interventi sulla base dei bisogni specifici dei soggetti. Il nostro gruppo di ricerca ha sviluppato la Patient Health Engagement scale (PHE-s) che consente una “diagnosi” immediata del livello di coinvolgimento attivo dei pazienti che può costituire un primo ausilio per promuovere consapevolezza su questi temi. Inoltre, abbiamo sviluppato un’analoga scala rivolta ai caregivers e una specifica scala di assessment delle competenze degli operatori sanitari nel coinvolgere i propri pazienti.
Per fare ciò, innanzitutto, è importante diffondere strumenti di misura del livello di engagement dei pazienti e dei caregiver al fine di calibrare gli interventi sulla base dei bisogni specifici dei soggetti. Il nostro gruppo di ricerca ha sviluppato la Patient Health Engagement scale (PHE-s) che consente una “diagnosi” immediata del livello di coinvolgimento attivo dei pazienti che può costituire un primo ausilio per promuovere consapevolezza su questi temi. Inoltre, abbiamo sviluppato un’analoga scala rivolta ai caregivers e una specifica scala di assessment delle competenze degli operatori sanitari nel coinvolgere i propri pazienti.
Inoltre, è ora in corso di sperimentazione – ma ha già mostrato risultati incoraggianti – un intervento educativo per il paziente volto a migliorarne il suo coinvolgimento attivo nella gestione della sua salute (PHEinAction). In parallelo, abbiamo sviluppato un intervento per supportare i familiari nella gestione della malattia del proprio caro aiutandoli ad assumere un ruolo di protagonismo nel percorso assistenziale e nella relazione con i curanti.
Per chi volesse contattare direttamente la D.ssa Barello e la D.ssa Graffigna, ecco i loro riferimenti:
D.ssa Guendalina Graffigna
Professore Associato, Facoltà di PSICOLOGIA, Dipartimento di Psicologia, Sede di Milano
docenti.unicatt.it/guendalina_graffigna
D.ssa Serena Barello
Assegnista di ricerca e docente a contratto, Facoltà di PSICOLOGIA, Dipartimento di Psicologia, Sede di Milano
docenti.unicatt.it/ita/serena_barello
References
– Graffigna G, Barello S, & Triberti S (2016) – Patient Engagement: A consumer-centered model to innovate healthcare. Walter de Gruyter GmbH & Co KG
– Graffigna G, Barello S, Bonanomi A, & Menichetti J (2016) – The motivating function of healthcare professional in eHealth and mHealth interventions for type 2 diabetes patients and the mediating role of patient engagement. Journal of diabetes research, 2016
– Barello S, Graffigna G, Pitacco G, Mislej M, Cortale M, & Provenzi L (2016) – An Educational Intervention to Train Professional Nurses in Promoting Patient Engagement: a Pilot Feasibility Study. Frontiers in Psychology, 7, 2020
– Menichetti J & Graffigna G (2016) – “PHE in Action”: Development and modeling of an intervention to improve patient engagement among older adults. Frontiers in Psychology, 7
– Graffigna G, Barello S, Bonanomi A & Lozza E (2015) – Measuring patient engagement: development and psychometric properties of the Patient Health Engagement (PHE) scale. Frontiers in psychology, 6, 274
– Graffigna G, Barello S, Libreri C & Bosio C A (2014) – How to engage type-2 diabetic patients in their own health management: implications for clinical practice. BMC public health, 14(1), 648
– Barello S & Graffigna G (2015) – Engaging patients to recover life projectuality: an Italian cross-disease framework. Quality of Life Research, 24(5), 1087-1096





