Perché possiamo affermare che proteggere la salute dei nostri reni vuol dire proteggere la salute del cuore e viceversa?
La persona con diabete è più a rischio di danni a cuore, vasi e reni? Anche il controllo del peso è importante? Che cosa si intende per prevenzione cardiovascolare personalizzata? Come la si mette in pratica nel quotidiano? Quali sono i controlli che vanno fatti regolarmente per prevenire danni a cuore, vasi e reni? A queste e altre domande risponde la d.ssa Olga Disoteo**, Specialista in endocrinologia, SC Diabetologia, Struttura Complessa di Endocrinologia, Diabetologia Dietetica e Nutrizione Clinica, Ospedale Sant’Anna di Como.
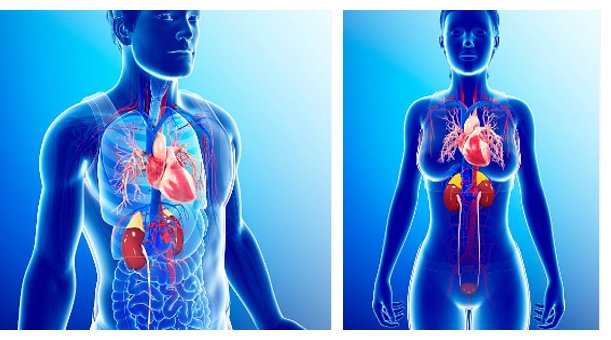
Cuore e reni nell’uomo e nella donna. Le ultime acquisizioni scientifiche hanno rivelato l’importanza della funzione endocrina del cuore. Gli studi sui vari ormoni di derivazione cardiaca hanno evidenziato le loro caratteristiche di integrazione funzionale alla comunicazione con gli altri organi. I reni hanno importanti funzioni endocrine, mediate da numerosi ormoni ad azione sistemica. L’insulina, il GLP1 e il glucagone svolgono un ruolo di grande importanza a livello renale in quanto partecipano al controllo interattivo del riassorbimento di sodio e acqua.
Fonte: Silvio Settembrini – Trattato di CardioNefro Diabetologia, vol. 1, Minerva Medica Ed, 2023
Cuore e reni sono strettamente legati: perché?
Sicuramente cuore e rene sono fortemente collegati e sono due organi che subiscono entrambi l’impatto del diabete, sia di tipo 1 che di tipo 2. In effetti, i nostri pazienti con diabete purtroppo muoiono spesso di malattie cardio-nefro-vascolari. Che cose si intende per malattie cardio-nefro-vascolari? Infarto, scompenso cardiaco, insufficienza renale terminale che può portare nei casi più fortunati al trapianto e nei casi meno fortunati alla dialisi.
Perché bisogna proteggere cuore e reni? Perché sono organi nobili, sono quelli che ci consentono di condurre una vita di buona qualità e ci consentono di arrivare a importanti età in qualità, salute e benessere. Cosa possiamo fare per evitare che il nostro cuore e i nostri reni si danneggino, soprattutto in corso di diabete? Per prima cosa, è bene tenere sotto controllo in modo ottimale il proprio diabete, in primis ipertensione, obesità e dislipidemia [alterazioni della quantità di lipidi (grassi) nel sangue, in particolare trigliceridi e colesterolo].
Che cosa s’intende per rischio cardiovascolare e/o rischio renale, in una persona con diabete?
Molto spesso il vostro diabetologo vi dirà che bisogna curare bene il diabete, si per avere una buona emoglobina glicata, una buona glicemia, ma soprattutto per evitare di avere le complicanze del diabete che sono subdole perché spesso decorrono per mesi se non anni in modo silente, cioè senza dare sintomi apparenti.
Le complicanze più rischiose del diabete sono proprio a carico di cuore, vasi, rene, occhi e naturalmente gli arti inferiori. Quindi il rischio cardiovascolare e il rischio renale rappresentano il potenziale pericolo di sviluppare delle patologie a carico del cuore e del rene, quando non si controlla in modo adeguato il proprio diabete. Naturalmente già avere il diabete comporta un fattore di rischio cardiovascolare maggiore rispetto a non averlo ma affrontando a 360° la patologia, giorno per giorno, e facendo regolarmente gli esami consigliati, tale rischio si riduce in modo significativo e si rallenta di molto lo sviluppo di complicanze diabetiche. La prevenzione rappresenta un investimento in salute futura proprio perché – come detto – le complicanze possono decorrere silenziose e manifestarsi quando il danno è già progredito. Si può fare molto con un approccio precoce.
Cosa possiamo fare, in pratica? Raggiungere, appunto quegli obiettivi concordati con il diabetologo: le attuali linee guida pongono come riferimento un valore di glicata inferiore al 7%, quasi per tutta la popolazione; con valori più ambiziosi – inferiori a 6,5 – per i soggetti più giovani, più sani e soprattutto per quei pazienti che stanno assumendo terapie che non espongono a un rischio di ipoglicemie. Altra buona norma è correggere al meglio i fattori di rischio cardiovascolare e renali concomitanti come la pressione arteriosa (ricordo che anche qui ci sono degli obiettivi specifici per i pazienti con diabete), tenendo sotto controllo il peso e correggendo anche la dislipidemia.
Che cos’è la dislipidemia? In parole semplici, è avere il colesterolo alto. Molto spesso si parla di colesterolo buono e colesterolo cattivo. Diciamo che il vostro diabetologo saprà guidarvi sulle linee guida, saprà darvi degli obiettivi personalizzati sulla base delle vostre specifiche necessità. Non dobbiamo avere paura di avere bassi livelli di colesterolo ma dobbiamo preoccuparci se i livelli di colesterolo sono appena mossi perché purtroppo il paziente diabetico deve avere dei valori di colesterolo più bassi di quelli della popolazione in generale. Quindi se il vostro diabetologo vi proporrà dei farmaci per ridurre il colesterolo lo farà magari anche in presenza di quello che sul referto degli esami può sembrare un colesterolo assolutamente normale questo perché appunto l’obiettivo per il paziente diabetico è un obiettivo più stringente e più basso che nel resto della popolazione.
Cos’altro si può fare? Sicuramente, lavorare sul proprio stile di vita: raccomando sempre a tutti i miei pazienti di camminare, camminare, camminare.  Sembra una banalità ma aiutare il nostro organismo camminando tutti i giorni, concentrandosi sul camminare quindi non correndo per il lavoro o per commissioni varie. Recentemente, è stata pubblicata un’indagine che dimostra quanta differenza ci sia tra camminare per fare attività fisica e camminare per/sul luogo di lavoro. Purtroppo, l’attività che si svolge sul luogo di lavoro non è l’attività fisica che ci aiuta a proteggere il nostro cuore, a proteggere le nostre arterie e quindi a proteggere anche i nostri reni. Non dimentichiamo che essi sono una sorta di grande contenitore di tante piccole arteriole, ovvero tanti piccoli vasellini che vanno incontro ad aterosclerosi e che quindi possono danneggiarsi irreparabilmente.
Sembra una banalità ma aiutare il nostro organismo camminando tutti i giorni, concentrandosi sul camminare quindi non correndo per il lavoro o per commissioni varie. Recentemente, è stata pubblicata un’indagine che dimostra quanta differenza ci sia tra camminare per fare attività fisica e camminare per/sul luogo di lavoro. Purtroppo, l’attività che si svolge sul luogo di lavoro non è l’attività fisica che ci aiuta a proteggere il nostro cuore, a proteggere le nostre arterie e quindi a proteggere anche i nostri reni. Non dimentichiamo che essi sono una sorta di grande contenitore di tante piccole arteriole, ovvero tanti piccoli vasellini che vanno incontro ad aterosclerosi e che quindi possono danneggiarsi irreparabilmente.
Seguire uno stile alimentare sano e variato. L’altro aspetto da non sottovalutare per tenere sotto controllo diabete, pressione e livelli di lipidi nel sangue è naturalmente il comportamento a tavola e la propria dieta. La dieta di una persona con diabete non differisce granché da una dieta varia ed equilibrata, di tipo mediterraneo, di una persona definita sana. Troppo spesso si ritiene ancora di dover rinunciare totalmente ai carboidrati o ad altri nutrienti ed essere condannati a diete rigide e rigorose e prive di qualsiasi gratificazione per il palato. Non è cosi! Come saprete, la parola “dieta” significa modo di vivere, stile di vita con particolare riferimento al modo di nutrirsi, all’attività fisica e all’assenza o limitazione di fumo e di superalcolici. Si tratta di buone abitudini che dovrebbero essere integrate nella vita di tutti i giorni; piccoli accorgimenti che, sommati, producono un grandissimo giovamento in termini di salute. Tra questi, il soggetto con diabete deve porre particolare attenzione anche all’indice glicemico degli alimenti, al carico glicemico del pasto e alla conta dei carboidrati (CHO); quest’ultimo in particolare per chi soffre di diabete tipo 1.
Molto spesso la popolazione affetta da diabete mellito di tipo 2 è anche una popolazione con problemi di peso.
La persona con diabete ha un rischio maggiore di danni a cuore, vasi e reni?
Sì, purtroppo sì. La persona con diabete, in particolare con diabete di tipo 2, ma anche con diabete di tipo 1, è una persona che ha un rischio maggiore di sviluppare eventi a livello di cuore, reni e vasi. Quali sono tali eventi? Prima di tutto l’infarto, e lo scompenso cardiaco per quanto riguarda il cuore, senza dimenticare i disturbi del ritmo (aritmie). Per quanto riguarda i reni, il danno della funzione renale è completamente sintomatico. Ci accorgiamo che i nostri reni non funzionano quando ormai il danno è particolarmente avanzato quindi – purtroppo – tale funzione va periodicamente controllata.< È importante, inoltre ricordarsi di fare regolarmente (almeno una volta all’anno, se il diabete è sotto controllo) una visita dall’oculista (l’occhio è un altro organo bersaglio di complicanze diabetiche, il cui sviluppo, se intercettato precocemente, si può tenere sotto controllo) e di porre – come dico spesso ai miei pazienti – la massima cura anche agli arti inferiori e dedicando una buona igiene quotidiana dei piedi perché tutto l’organismo del paziente con diabete può andare incontro a un insulto a livello dei piccoli vasi, a una progressione dell’aterosclerosi che procede… silenziosa!
Diabete, Obesità e Malattia Renale Cronica: dunque una triade pericolosa!
Assolutamente sì, lo voglio ribadire per rafforzarvi l’importanza di controllare bene il diabete e agire sul peso. Lo so, a volte è difficile ma non mollate mai! Tenete conto che i reni, sono deputati alla filtrazione, ovvero a pulire – passatemi il termine poco scientifico – il nostro sangue e a consentirci quindi di espellere molte delle tossine che accumuliamo durante la giornata; i reni soffrono sia per colpa del diabete ma anche per l’eccesso di peso, quindi è davvero molto importante seguire un’alimentazione corretta, cercare di mantenere uno stato di normopeso; quando c’è un problema di sovrappeso/obesità, cercare di calare di peso il più possibile anche perché essere obesi, essere sovrappeso, influenza ahimè non solo la funzione renale direttamente ma anche i valori di pressione arteriosa.
Sempre parlando in termini semplici, per maggiore chiarezza, tenete conto che a livello renale arriva tutta l’onda del sangue espulsa dal cuore ad ogni pulsazione, arriva e non trova nessuna protezione, quindi arriva proprio diretta come una marea; se la pressione arteriosa del paziente è troppo alta, giorno per giorno va a danneggiare in modo significativo il rene, quindi cercare di mantenere uno stato di normopeso, cercare di ridurre il peso quando c’è un eccesso ponderale, sicuramente favorirà una maggiore protezione dei reni, in particolare quando all’ipertensione e/o all’obesità è associato anche il diabete tipo 2 che sappiamo essere un fattore di rischio importante per danno renale.
Tenete conto che negli Stati Uniti la prima causa di ingresso in dialisi, quella terapia che sostituisce la perdita della funzione del rene, la prima causa vi dicevo è proprio il diabete e tenete conto che negli USA i soggetti con diabete, sono persone che in genere hanno un eccesso ponderale significativo, quindi le due patologie, diabete e obesità, remano proprio contro la buona funzione del nostro rene.
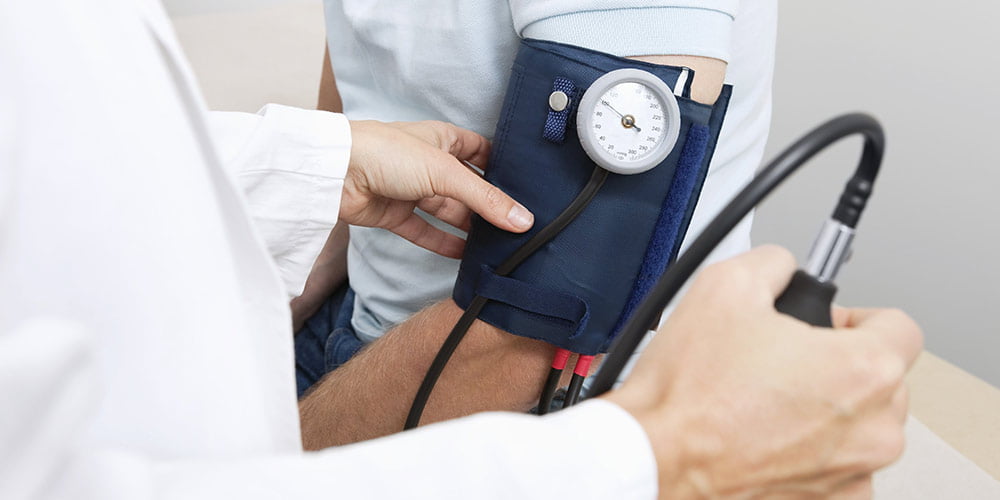
Misuriamo la pressione con lo strumento giusto. Vi faccio solo un’ultima raccomandazione: tenete conto che quando c’è un problema di peso, anche lo strumento che si utilizza per misurare la pressione arteriosa deve essere adatto al proprio braccio. In presenza di un eccesso di peso significativo, non si può usare un bracciale per normopeso perché si rischia di avere dei valori di pressione non attendibili, quindi anche qui è molto importante cercare di stare attenti a come si fanno le cose, soprattutto se la si misura a casa. Tutti noi possiamo controllarci la glicemia, possiamo controllarci la pressione, possiamo controllarci addirittura in tempo di covid abbiamo imparato bene o male tutti a farci il tampone per verificare se c’era un problema di infezione da Covid. Tutto si può fare a casa, ma bisogna farlo nel modo corretto, quindi se si ha un problema di peso, attenzione a misurare la pressione con il bracciale adeguato. In caso di dubbio, farsi consigliare dal farmacista.
Che cosa si intende per prevenzione cardiovascolare personalizzata?
Questo è un argomento particolarmente importante: partiamo dal fatto che non siamo tutti uguali, quindi dobbiamo anche identificare con i nostri curanti, il medico di famiglia, lo specialista diabetologo, l’endocrinologo o il cardiologo, gli obiettivi più corretti per noi. Non ascoltiamo i consigli del vicino di casa ed evitiamo di darne a nostra volta! Non è detto che necessariamente il vicino di casa che magari ha le nostre patologie debba essere curato col la terapia che viene prescritta a noi. Gli obiettivi sono diversi, variano in funzione dell’età, variano in funzione delle patologie concomitanti, variano in funzione della tolleranza ai farmaci, variano in funzione di una moltitudine di fattori che dovete magari farvi anche esplicitare qualche volta dal vostro specialista o dal vostro medico di famiglia. Noi endocrinologi spesso diciamo che gli obiettivi devono essere condivisi, devono essere condivisi col paziente, dare degli obiettivi raggiungibili. Quando vi propongono di camminare, quando vi propongono di fare una dieta, bisogna che il consiglio venga interiorizzato. Se io vi dicessi di scalare l’Everest probabilmente molti di voi mi direbbero “dottoressa, lei è impazzita!” e avrebbero ragione. Quindi bisogna concordare degli obiettivi sostenibili, che siano calibrati sulle vostre capacità. Questo non significa però opporsi in maniera netta alle proposte di cambiamento, perché ricordatevi che dentro di noi spesso c’è l’abitudine/resistenza a mantenere le cattive abitudini. Dobbiamo predisporci al cambiamento per raggiungere questi obiettivi, saper ascoltare e saper identificare i vantaggi che possono derivare dalle proposte che ci vengono fatte, elaborarli ed esserne convinti e motivati.
Obiettivi personalizzati, perché? Un esempio su tutti ve lo posso fare, ed è quello dell’emoglobina glicata. Secondo le Linee Guida dell’Istituto Superiore di Sanità, è consigliato averla inferiore a 7 o 57% o 53 millimoli nella maggior parte della popolazione, ma nei pazienti più giovani, in quelli che hanno magari minor durata di malattia, meno comorbidità o che prendono farmaci più sicuri, da un punto di vista delle ipoglicemie e dal punto di vista cardiovascolare, si potrà ambire a valori di glicata inferiori a 6.5, inferiori a 48. Nei pazienti più anziani, con una lunga durata di diabete, magari raggiungere quegli obiettivi richiede un’intensificazione della terapia che può avere degli aspetti negativi, magari esporli a rischio di ipoglicemia, per cui qualche volta si bilancia, diciamo così, tra l’ottimizzazione del compenso, la personalizzazione della terapia, il raggiungimento dell’obiettivo personalizzato, evitando di inseguire un valore particolarmente ambizioso, aggiungendo terapie che potrebbero essere troppo aggressive o pesanti da seguire e che potrebbero favorire la mancata aderenza al trattamento piuttosto che una maggiore efficacia.
L’altro aspetto è che sicuramente anche per la pressione arteriosa vale un discorso di quadro complessivo del paziente, quindi gli obiettivi andranno personalizzati e così per la dislipidemia, dove – per esempio – l’esistenza di un pregresso evento cardiovascolare impone un’aggressività ancora maggiore al trattamento dell’alterazione lipidica, soprattutto nel paziente con diabete.
Quali controlli vanno fatti regolarmente per prevenire danni a cuore e reni? Valgono sia per il diabete tipo 2 che per il diabete tipo 1?
Oltre alla glicemia, già saprete che è fondamentale controllare regolarmente l’emoglobina glicata che è una sorta di media delle glicemie degli ultimi tre mesi ed è un esame target, per la persona con diabete. Ci dice proprio il compenso medio, ormai siamo abituati sulla base degli studi, tutti noi più o meno, a saperla riconoscere e gestire, ma non basta più. Oggi abbiamo imparato che c’è un altro fattore di rischio che va monitorato che è la variabilità glicemica.
Cos’è la variabilità glicemica? È un parametro che valuta quante escursioni della glicemia ci sono nell’arco della giornata, nel nostro organismo. Ovviamente, è diversa per ogni persona. La variabilità glicemica rappresenta la frequenza e l’ampiezza della fluttuazione attorno alla media dei valori glicemici di un paziente. L’esposizione rappresenta la media delle glicemie di un determinato periodo di tempo. La variabilità glicemica correla con le complicanze acute (ipoglicemie) e la qualità della vita di ciascun soggetto. La variabilità glicemica è associata all’aumento dello stress ossidativo.
L’oscillazione quotidiana della glicemia determina una sorta di insulto locale a livello di quella membrana che protegge i nostri vasi, l’endotelio, e quindi anche la variabilità glicemica sta assumendo un importante ruolo. È il motivo per cui il vostro diabetologo vi dirà “non fate solo la glicemia a digiuno, ma misurate anche la glicemia due ore dopo i pasti”. Ovviamente l’intensità del controllo glicemico domiciliare dipenderà anche dalla terapia che state facendo e dalle possibilità che avrete di controllarla grazie al Servizio Sanitario Nazionale che passa a tutti i diabetici sia di tipo 1 che di tipo 2 l’autocontrollo domiciliare, quegli apparecchietti (glucometri) che consentono di misurare con delle strisce la glicemia dal dito.
Esistono poi dei sistemi più avanzati che vengono impiegati tendenzialmente in pazienti con diabete di tipo 1 che sono i sensori, che forniscono danno maggiori informazioni e che descrivono una sorta di profilo continuo nella giornata della variabilità glicemica individuale.
Ci sono altri controlli da fare? Gli altri aspetti che non vanno comunque dimenticati sono la microalbuminuria che va monitorata con una periodicità che dipende dalla presenza o assenza di microalbumina. La microalbuminuria è uno dei primi segni di danno a livello dell’endotelio e a livello dei reni. Che cosa vuol dire? Che i nostri reni non riescono a trattenere bene tutte le proteine e cominciano a perdere un pochino di microalbumina. Se a un esame si trova la microalbuminuria positiva ci si deve spaventare? Non è detto, perché la microalbuminuria si può anche positivizzare per altri motivi, per esempio in corso di infezioni delle vie urinarie, febbre, dopo un intenso sforzo fisico; se, però, la microalbuminuria diventa una costante, diciamo così, nei nostri esami, beh, allora sì, è bene chiedere consiglio. Il vostro diabetologo, il vostro specialista, il vostro medico di famiglia, lo stesso cardiologo sicuramente sapranno cosa dirvi e cosa fare in presenza di microalbuminuria. Comunque costituisce un indice di rischio cardiovascolare e un indice precoce di danno renale.
È vero quindi che la microalbuminuria può evidenziare precocemente un danno nelle prime fasi, consentendo di intervenire in modo più efficace?
Sì, come accennato, la microalbuminuria è un segno di danno precoce del rene ma è anche un segno di danno precoce dell’endotelio (tessuto che riveste la superficie interna dei vasi sanguigni, dei vasi linfatici e del cuore) quindi un segno precoce di sofferenza dei nostri vasi ed è quindi particolarmente utile perché è un esame molto semplice che si esegue sulle urine (in genere basta un campione delle urine del mattino, alcuni laboratori richiedono le urine delle 24 ore). Non sottovaluterei neanche il ruolo dell’esame urine che ci può fornire altre informazioni importanti; a fianco della microalbuminuria, ci può dire per esempio se ci sono dei cilindri, se c’è sangue, se ci sono batteri o, ancora, se ci sono leucociti; tutti aspetti che nel paziente con diabete magari iperteso e dislipidemico o con obesità assumono valori ancora più importanti rispetto a chi non ha il diabete.
Quando fare la microalbuminuria? Tendenzialmente viene fatta con una certa frequenza: sicuramente una prima volta quando arrivate dal vostro specialista diabetologo o anche cardiologo (i cardiologi, oggi, sono particolarmente sensibili al significato della microalbuminuria) e naturalmente nel caso in cui doveste per qualche motivo andare dagli specialisti nefrologi, gli specialisti che si occupano specificatamente dei reni. Perché richiedono questo esame? Perché in qualche modo farlo subito all’esordio di una patologia ci dice se c’è un danno che è preesistente magari indipendente dal diabete e quindi che c’era già prima della diagnosi. Naturalmente lo specialista si muoverà in modo diverso se è un danno preesistente o se è un danno che si svilupperà a 20-30 anni di patologia diabetica. La frequenza con cui la microalbuminuria verrà ripetuta dipenderà dalle caratteristiche di ciascun soggetto.
Si può intervenire precocemente per rallentare la progressione? Pogniamoci prima questa domanda: “Qual è la progressione della microalbuminuria?”. Se la microalbuminuria non viene identificata e non viene trattata, prima di tutto curando la pressione e portando il diabete all’obiettivo, ahimè può progredire, può portare alla proteinuria (eccessiva perdita di proteine nelle urine), può peggiorare a una vera e propria Malattia Renale Cronica che potrebbe anche evolvere verso un danno permanente della funzione renale e una perdita della funzione renale.
Che cosa si può fare? Oggi, fortunatamente, abbiamo a disposizione dei farmaci che trattano il diabete che sono riconosciuti efficaci sul trattamento della malattia renale anche non diabetica. Per anni abbiamo utilizzato farmaci come gli ACE-Inibitori, i sartani che utilizzavamo per il controllo della pressione che comunque miglioravano la prognosi in presenza di microalbuminuria. Ma oggi abbiamo analoghi del GLT1, farmaci che per lo più sono iniettivi recentissimamente anche per bocca, ma abbiamo anche e soprattutto gli inibitori dell’SGLT2, quei farmaci che finiscono con glifozin, per intenderci. Tutti questi farmaci hanno dimostrato una capacità di proteggere e addirittura di far regredire il danno renale. Quindi magari nel paziente che ha microalbuminuria, un’adeguata terapia personalizzata può favorire il ritorno alla normoalbuminuria, cioè ad avere una negativizzazione di questo esame. Quindi oggigiorno, abbiamo veramente grandissime possibilità di cure. L’importante, non mi stancherò mai di dirlo, è rivolgersi al proprio medico curante che saprà indirizzare allo specialista di riferimento più indicato.
Quali altri esami è sempre utile eseguire; fondo dell’occhio, ECG, profilo lipidico, etc?
Un altro esame che viene richiesto spesso proprio per monitorare l’eventuale insorgenza di complicanze diabetiche è il fondo dell’occhio. L’avrete sicuramente già fatto: l’oculista inietta delle goccine, la pupilla si dilata, l’oculista in questo modo va a valutare il vostro sistema vascolare. Pensate che è l’unico punto dove noi specialisti possiamo esplorare il nostro sistema vascolare senza l’utilizzo di alcun tipo di strumento invasivo, in modo molto semplice. I nostri occhi sono lo specchio, diciamo così, del nostro sistema vascolare! Anche la frequenza richiesta per il fondo dell’occhio avrà un andamento diverso per ciascun soggetto, potrebbe essere ogni due anni in caso di un diabete ben controllato, senza ipertensione, senza danni, più di frequente se – ahimè – dovessero cominciare a essere presenti dei danni.
Per quanto riguarda il cuore, l’esame di base per vedere se allo stato attuale tutto funziona bene in questo preciso istante è l’elettrocardiogramma, ma ho sottolineato in questo preciso istante, perché questo esame è una fotografia dell’istante in cui si fissa, ci può dire quello che è accaduto prima, ci può dire se in questo momento abbiamo un disturbo del ritmo, ci può dire se ci sono delle alterazioni in questo momento, ma ahimè non ci può dire niente o quasi niente su quello che accadrà domani. Per sapere quello che accadrà domani ci sono ovviamente esami più specifici, tra cui l’ecocardiogramma, la prova da sforzo, la scintigrafia miocardica, che sono esami di secondo o terzo livello che sarà il vostro specialista con il vostro medico di famiglia, diabetologo e/o cardiologo insieme che decideranno con quale periodicità farvele fare, sulla base del vostro profilo di rischio cardiovascolare e renale.
In alcuni casi viene richiesto il doppler dei tronchi sovraortici, quello che per capirci chiamiamo carotidi, per valutare lo stato dei vasi del collo, fondamentali per la salute del cuore.
È utile fare altri esami? Sì, sicuramente il profilo lipidico (lipidi nel sangue), che andrà a misurare:
- colesterolo totale, colesterolo-HDL (colesterolo buono), trigliceridi proprio per decidere se sia il caso o meno di assumere delle terapie, quali obiettivi avere per trattare l’eventuale alterazione del colesterolo LDL (colesterolo cattivo);
- la creatinina per valutare la funzione renale;
- le transaminasi epatiche per valutare la funzione del fegato e tutta una serie di eventuali altri esami che il vostro specialista sceglierà e valuterà sul vostro specifico caso.
Ultimo ma non meno importante: una valutazione degli arti inferiori, quindi un ecocollo doppler degli arti inferiori, ma naturalmente qui si entra più nello specifico sulla base di caratteristiche, di situazioni particolari che lo specialista può rivelare durante una visita e alle quali darà risposta di volta in volta sulla base delle vostre specifiche necessità.
Il paziente ha la percezione del danno renale? Ci sono sintomi sentinella/spia a cui fare attenzione?
Purtroppo no. Il danno renale iniziale è per definizione asintomatico. L’avere il mal di schiena, come ogni tanto, qualche mio paziente mi dice “… dottoressa, ma io non ho mal di schiena” oppure “..ho mal di schiena, saranno i reni”). Tenete conto che nella maggior parte dei casi, la Malattia Renale Cronica non dà sintomi nelle sue fasi iniziali. Il dolore ci può essere nella calcolosi renale, nell’infarto renale o in altre situazioni molto particolari. In genere, la Malattia Renale Cronica che è quella che porta alla dialisi, che porta al trapianto decorre in modo asintomatico e magari decorre così per molti anni. Fare gli esami, è fondamentale per rompere questo decorso silenzioso!
Quali possono essere dei campanelli d’allarme? Per esempio la pressione alta si associa spesso a qualche problema renale ma non sempre, ovviamente. Come abbiamo visto, anche la microalbuminuria può essere un segno di danno precoce. Cosa possiamo fare d’altro? Un semplice esame delle urine può essere utile. Tenete conto che un esame delle urine come dicono i miei colleghi nefrologi può essere di grandissimo aiuto per identificare problemi precoci di danno renale e naturalmente la creatinina, un altro esame molto semplice e anche molto economico che ci aiuta a capire se c’è un danno a livello renale, anche se in fase meno precoce rispetto alla microalbuminuria. La creatinina è una sostanza che c’è nel sangue normalmente e tende ad accumularsi in presenza di un cattivo funzionamento del rene.
Il rene non è come il fegato in grado di rigenerarsi, può subire danni importanti senza dare alcun segno per questo è importante fare regolarmente almeno uno di questi esami. Quindi impariamo a misurare la pressione, impariamo a mantenere un buon peso corporeo, cioè cercare di mantenere un normo peso, impariamo a mangiare sano, a mangiare con poco sale proprio per voler bene anche a questi organi così silenziosi ma così importanti per il nostro stato di benessere.
Insufficienza renale e nefropatia renale sono sinonimi?
No, non sono sinonimi. Significano cose diverse. Si parla di insufficienza renale quando il rene non è più capace a svolgere tutte le sue attività. Tenete conto che la principale funzione del rene è quello di filtrare il sangue, quindi di depurarlo dalle sostanze che noi produciamo durante la giornata e che, se si accumulano troppo, diventano tossiche. Ma non fa solo questo. Regola il metabolismo fosfo-calcico attraverso la vitamina D, regola i livelli di sodio e potassio, regola, pensate un po’, – attraverso un ormone che produce (l’eritropoietina) – i livelli di globuli rossi nel sangue. L’eritropoietina o EPO è un ormone glicoproteico prodotto negli esseri umani dai reni e in misura minore dal fegato e dal cervello, che ha come funzione principale la regolazione dell’eritropoiesi (produzione dei globuli rossi da parte del midollo osseo). Qualcuno che magari ha qualche parente, ahimé, in dialisi, sa che deve fare questo ormone per non essere anemico, non essere terribilmente debole.
Parlare di nefropatia renale, invece, significa un’altra cosa. Iniziamo col dire che nefropatia renale non è una terminologia corretta, ha in sé una ripetizione, perché nefro vuol dire renale, vuol dire malattia del rene, quindi non è nefropatia renale, ma è “nefropatia”. E di forme di nefropatia ce ne sono tante, che spesso vengono diagnosticate molto precocemente, prima che si manifesti una vera e propria mancanza di funzione renale, quindi di deficit della funzione renale. Quali sono, ad esempio, le nefropatie? C’è la nefropatia diabetica, la nefropatia ipertensiva, ci sono le glomerulosclerosi, le glomerulopatie, una serie infinita di patologie che possono colpire i nostri reni. Oggi, però, non si parla neanche più di insufficienza renale, ma si fa una sorta di insieme di queste patologie, definendole come Malattia Renale Cronica, con vari stadi, nei quali vengono poi inserite, quelle classi di definizione per identificare meglio qual è la causa che ha portato alla malattia del rene. Quindi vedete che sono meccanismi diversi, la medicina cambia di continuo, grazie al cielo cambia continuamente, si avvale di nuove conoscenze, diventa sempre più personalizzata e sempre più vicina alle persone con patologie.
Si parla molto di diabete e scompenso cardiaco, che è in crescita. Quando il cuore è in scompenso? Che cosa s’intende?
A proposito di scompenso, vorrei premettere una cosa. Quando ho deciso di fare l’endocrinologa e di dedicarmi al diabete, forse lo scompenso cardiaco non era considerata una delle principali cause di malattia, di peggioramento della qualità di vita e – ahimé -, di morte del paziente con diabete, perché? Perché, purtroppo l’infarto faceva da padrone: la cosiddetta cardiopatia ischemica, le coronarie chiuse, tanto per capirci in un linguaggio molto forte e rude. Oggi siamo molto più bravi probabilmente a rallentare il danno a livello coronarico, a identificarlo precocemente e a intervenire con i farmaci; banalmente le statine hanno cambiato radicalmente la storia delle cardiopatie ischemiche, ma anche i farmaci antipertensivi e, accidenti, anche qui ritroviamo gli analoghi del GLP1, gli inibitori del DPP4, gli inibitori dell’SGLT2, farmaci per il diabete che hanno cambiato molto, diciamo così, il decorso della malattia aterosclerotica nel paziente con diabete. Minori progressi siamo a tutt’oggi riusciti a fare con lo scompenso cardiaco o forse lo scompenso, diciamo così, riducendosi la cardiopatia ischemica, ha potuto manifestare in modo più evidente tutta la sua potenza. Oggi, per fortuna disponiamo di farmaci particolarmente efficaci che hanno dimostrato di ridurre, trattando il diabete, i ricoveri e il decadimento del cuore correlato allo scompenso. Molti studi sono in corso per fornirci ulteriori farmaci sempre più mirati, efficaci e sicuri.
Cosa significa essere in scompenso? Significa avere un cuore che, sebbene ha delle coronarie magari anche indenni o comunque poco alterate o comunque anche già trattate e curate, non è più in grado di contrarsi in modo efficace. Quando la cellula muscolare cardiaca non è più così capace di contrarsi, di mandare in giro il sangue, di ossigenare tutto il nostro organismo, si parla di scompenso cardiaco.
Come si manifesta lo scompenso cardiaco? Tutti abbiamo avuto magari una nonna, un nonno, un papà, una mamma, uno zio che ha cominciato ad avere scompenso cardiaco con sintomi i più vari: edemi declivi (raccolte di liquido al di fuori dell’albero circolatorio che si accumulano per la forza di gravità negli arti inferiori), gambe gonfie, pressione che non si riesce a controllare, difficoltà a fare una rampa di scale, mancanza di fiato, fatica nella quotidianità. Prima spostavano le montagne e improvvisamente non hanno più la forza magari neanche di portare un piatto in cucina. E lo stesso dicasi per le nostre nonne che cucinavano per dieci, venti persone, che improvvisamente non hanno la forza, sono stanche, soffrono di astenia. Questi sono sintomi dello scompenso cardiaco, un cuore affaticato, un cuore che non pompa più bene. La buona notizia, è che anche in questi casi, oggi ci sono dei farmaci efficaci, come gli inibitori dell’SGLT2 che veramente hanno cambiato la storia dello scompenso cardiaco nei pazienti con diabete, ma anche nei pazienti senza diabete. Ad oggi vengono considerati come terapia d’elezione dello scompenso cardiaco. Sono diuretici? No, probabilmente non sono solo diuretici, sono dei farmaci dei quali ancora non conosciamo bene il meccanismo, ma gli studi, passatemi un termine scientifico per una volta, mi perdonerete, meccanicistici, cioè gli studi che stanno andando a vedere come funzionano, ci stanno dicendo che probabilmente agiscono proprio sulla cellula muscolare cardiaca e sono in grado, in qualche modo, di ripristinare qualcuna di quelle alterazioni che fanno sì che il cuore non si contragga più bene come prima.
Quali sono i principali obiettivi della terapia nel paziente con diabete cardiopatico? E nel paziente diabetico con danno renale?
Innanzitutto, occorre affrontare il paziente diciamo in senso olistico, nella sua globalità. Quindi il paziente che ha diabete e cardiopatia o ha diabete e nefropatia, ma non dimenticatevi che spesso cuore e rene vanno insieme, quindi ci può essere un problema di cuore e un problema di rene, va affrontato tutto insieme come un organismo unico, tenendo presenti tutti i problemi che ci possono essere. E quindi? E quindi raggiungendo degli obiettivi che devono essere personalizzati, ma raggiungendoli con farmaci che non danno ipoglicemie, se non quando siamo veramente costretti a impiegarli, utilizzando quei farmaci che oggi hanno dimostrato una sicurezza cardiovascolare importantissima e questi: inibitori del DPP4, analoghi del GLP1 e inibitori dell’SGLP2 hanno tutti dimostrato di essere sicuri.
Che cosa significa farmaci sicuri? Significa che ciascun farmaco attivo, quando viene confrontata con un placebo, cioè con un finto farmaco, non provoca alcun aumento del rischio di sviluppare una malattia cardiovascolare. Questa buona tollerabilità è stata dimostrata per tutte le classi di farmaci ma non è tutto. Due classi di farmaci, gli analoghi del GLP1 e gli inibitori dell’SGLT2 hanno dimostrato non solo di essere sicuri, non solo di non essere inferiori al placebo, ma hanno dimostrato di essere superiori. Come? Hanno dimostrato in studi randomizzati, controllati (studi dove vengono appaiati gruppi di pazienti con caratteristiche simili, alcuni prendono un finto farmaco, il placebo, altri prendono il principio attivo). Coloro che prendevano il principio attivo hanno avuto un miglioramento significativo della patologia cardio-renale, al punto che alcuni studi sono stati interrotti per manifesta superiorità del principio attivo rispetto al placebo. Non era etico andare avanti, diciamo così, con due bracci di confronto in cui un braccio – che è una parte dello studio – non prendeva il farmaco attivo.
Ci sono altri obiettivi oltre il raggiungimento di target di trattamento per la glicemia e quindi della glicata e quindi della variabilità glicemica? Certamente non si può dimenticare di trattare il colesterolo nel modo corretto, a seconda degli obiettivi che varieranno nel singolo paziente, e non si può dimenticare di trattare l’ipertensione arteriosa ma anche l’iperuricemia, uno dei fattori di rischio che talvolta viene dimenticato, non si può dimenticare di trattare l′obesità viscerale (la forma forma a più alto rischio cardiovascolare). In definitiva, occorre veramente un approccio al paziente a 360 gradi proprio per evitare di correre rischi e accelerare malattie e invecchiamento. Agire precocemente per salvaguardare la salute futura, in un’ottica di longevità sana.
E quando tutto ciò non basta più, è bene ricorrere all’insulina? Se è vero che oggi i diabetologi dispongono di una gamma di terapie che verosimilmente nel diabetico di tipo 2 allontaneranno sempre di più il ricorso all’insulina, non bisogna però avere paura dell’insulina, come riscontro ancora in alcuni pazienti. L’insulina in certi momenti della vita della persona con diabete potrà tornare estremamente utile, penso all’evento acuto, penso magari all’evento infiammatorio importante, a un ricovero per polmonite, o un’importante infezione delle vie urinarie, eventi correnti, interventi chirurgici, dove la terapia di elezione spesso proprio per la sua flessibilità e per la sua maneggevolezza intraospedaliera ancora raccomanda l’impiego della terapia insulinica, ma anche nel paziente anziano con tanti anni di malattia alle spalle. Non si deve avere paura dell’insulina, bisogna cercare la terapia più adatta per noi in ciascuna situazione, concordandola con la specialista.
Purtroppo c’è anche qualche controindicazione all’impiego dei nuovi farmaci: in questi casi, l’insulina torna a essere regina della terapia del diabete. Fin qui non ne ho parlato ma mi sembra giusto ricordare che ormai abbiamo superato i 100 anni dalla scoperta dell’insulina e vi ricordo che prima di tale scoperta, ahimè i pazienti affetti da diabete mellito di tipo 1, spesso bambini, spesso molto giovani erano costretti a una morte precoce, a una morte veramente drammatica. Oggi spero che nessun bambino nel mondo debba mai più morire per diabete, ma vi ricordo che anche per i pazienti con diabete di tipo 2 non c’era cura praticamente prima dell’avvento dell’insulina e quindi la prima vera terapia efficace anche per loro è stata l’insulina. Poi sono arrivate tante molecole, in formulazioni diverse, più maneggevoli, oggi come vi dicevo sono arrivate queste nuove molecole che tanto ci stanno dando soddisfazione e risultati evidenti sulla prevenzione cardio-nefro-vascolare; dietro l’angolo, ce ne sono delle altre probabilmente ancora più efficaci che sono convinta, usate nel modo giusto e precocemente, ci consentiranno di portare alla remissione del diabete e forse alla cura definitiva, ma questa è una speranza, lasciatemela; faccio il mio lavoro con tanta passione, se potessi vorrei che tutti i miei pazienti venissero da me e potessero uscire guariti, ciascuno con la sua terapia.
Oggi sono a disposizione terapie efficaci per soddisfare ogni esigenza dei pazienti. L’importante è fare i controlli e non aspettare.
** Laureata in Medicina e Chirurgia, con specializzazioni in Idrologia Medica, Endocrinologia e Malattie del Ricambio, la Dott.ssa Disoteo arriva dall’Azienda Socio Sanitaria Territoriale Grande Ospedale Metropolitano Niguarda e in precedenza ha collaborato con l’Istituto di Economia Sanitaria, è stata monitor e principal investigator in numerosi studi clinici ed epidemiologici nazionali e internazionali, e vanta una lunga esperienza in ambito endocrinologico e diabetologico.
Nel suo curriculum annovera corsi di perfezionamento in ecocolordoppler vascolare e sperimentazioni cliniche. È coordinatore della Commissione Nazionale Diabete dell’Associazione Medici Endocrinologici (AME), dove in passato è stata membro del consiglio direttivo nazionale, oltre ad essere stata per sei anni nel Consiglio direttivo lombardo della Società Italiana di Diabetologia (SID).
Tra le patologie endocrino metaboliche è esperta, in particolare, nel diabete mellito tipo 1 e diabete mellito tipo 2 in tutti i suoi aspetti (prevenzione complicanze, impiego di nuovi farmaci e nuove tecnologie, chirurgia) e nelle sindromi polighiandolari autoimmuni.
Per quanto riguarda le metodologie, applica quelle che la moderna gestione delle patologie endocrino metaboliche mette a disposizione dello specialista, dall’educazione motivazionale per le modifiche dello stile di vita alle nuove tecnologie (Holter glicemico, microinfusori, avvio bariatrica).
La struttura complessa di Endocrinologia, Diabetologia Dietetica e Nutrizione Clinica, la cui sede principale è all’Ospedale Sant’Anna di Como, si avvale di medici specialisti dedicati alla diagnosi e al trattamento delle malattie endocrine e metaboliche nell’adulto utilizzando i diversi livelli di assistenza: Day Hospital, Macroattività Ambulatoriale Complessa (MAC) e attività ambulatoriale. Di particolare rilevanza è l’attenzione che si pone alla costante integrazione fra clinica e laboratorio.
Alla struttura afferiscono anche il Centro di Riferimento per lo studio, la diagnosi e la terapia dell’obesità (accreditato fra i Centri di eccellenza italiani anche da parte della SIO, Società Italiana dell’Obesità) e il Centro per la Nutrizione Clinica.